COQUELUCHE
Llamada también tos convulsa, tos convulsiva o tos ferina. Fue Baillou, en 1578, quien utilizó el término tos quintosa para definir el cuadro. En el año 1900, Bordet y Gengou, identificaron al agente.
La coqueluche, es una enfermedad bacteriana aguda que afecta el árbol traqueobronquial y se caracteriza por accesos de tos espasmódica (paroxística) violenta, tanto más peligrosa cuanto más pequeño es el enfermo.
Es una de las principales causas de muerte por enfermedades inmuno-prevenibles en el mundo, en menores de 5 años.
Agente Etiológico
Un cocobacilo aerobio, pequeño, capsulado, Gram negativo, llamado Bordetella pertussis (Bp) en honor al bacteriólogo de origen belga, Jules Bordet (Premio Nobel de Medicina en 1919). Le siguen en importancia Bordetella parapertussis y Bordetella bronchiseptica.
Epidemiología
El hombre es el único huésped de una enfermedad que es endémica en todo el mundo. El contagio se produce por secreciones del árbol respiratorio, con un período de alta contagiosidad durante la etapa catarral. La aislación del afectado, históricamente debía ser de 3 semanas, aunque los nuevos antibióticos han disminuido ese tiempo a una semana.
Los brotes se producen por acumulación de susceptibles (no inmunes). El 90% de los contactos familiares en esta condición, adquieren la infección. También se contagia desde formas leves o atípicas en adolescentes y adultos, quienes actúan como reservorio y fuente de infección al ir disminuyendo su inmunidad natural o adquirida, con el tiempo. Los ciclos epidémicos se dan cada 3 a 5 años.
La OMS estima unos 50 millones de casos anuales, con un 70% de incidencia en menores de 5 años y el 90% en no vacunados. Ya desde hace unos años está aumentando la incidencia en adolescentes y adultos.
Alrededor de 500.000 personas mueren en el mundo por esta afección. La incidencia es más alta en los desnutridos e infectados crónicos.
El 90% de infectados se da en menores de 1 año (el 75% corresponde a menores de 6 meses). El 50% necesitan internación. La tasa de mortalidad es del 1 al 10% (la gravedad y letalidad aumentan en el sexo femenino).
Actualmente, y ya en conocimiento que la enfermedad no deja inmunidad duradera, se está produciendo una reemergencia a nivel mundial, tanto en países desarrollados como subdesarrollados. Se ha demostrado que las fuentes de transmisión para el grupo de riesgo, los lactantes, son los adolescentes y los adultos, quienes padecen la enfermedad en forma subclínica, lo cual favorece la portación faríngea de la bacteria causal. De allí, la nueva estrategia de vacunación a estos grupos etarios.
Clínica
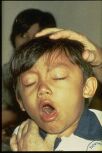
La incubación dura entre 7 y 15 días (rango de 5 a 21). Luego aparece la clásica tos irritativa que lentamente se transforma en insidiosa, con estadíos de tos continua paroxística en salvas (de allí lo de tos quintosa) y sin inhalación de aire, que finaliza con una inspiración profunda, sibilante y sonora (estridor), por la necesidad imperiosa que tiene el enfermo de recuperar oxígeno. Esta etapa suele durar entre 4 a 6 semanas. Escuchar los sonidos de la tos convulsa
Tos quintosa: En esta etapa, puede haber expulsión de secreciones mucosas claras, muy adherentes que son características de esta enfermedad. En los más pequeños pueden manifestarse a través de vómitos. Este cuadro típico es el que permite realizar el diagnóstico, además de los estudios de laboratorio.
En los menores de 6 meses y en los adultos mayores, el cuadro anterior suele no aparecer, pero sí pueden observarse períodos de apnea (suspensión transitoria de la respiración). En el primer grupo, aquellos no vacunados o con esquema básico sin completar (menos de 3 dosis), tienen un alto riesgo: la apnea prolongada trae como consecuencia una deficiente oxigenación cerebral que puede ser fatal.
Como complicaciones de la enfermedad se observan además de la apnea, convulsiones, encefalopatía, neumonía y muerte.
A diferencia de otras enfermedades prevenibles, no se produce transferencia de anticuerpos maternos durante el embarazo, por lo tanto, el inicio de la vacunación debe ser temprano.
Se ha demostrado que la inmunidad que confiere la enfermedad no es duradera. Se puede producir una segunda crisis en personas adolescentes o adultas. La inmunidad producida por vacunación disminuye transcurridos entre 5 a 15 años. Se observó una eficacia clínica del 70-90% en los primeros 3 años luego del esquema básico (4 dosis). La inmunogenicidad de las vacunas acelulares es similar o mayor que las de células enteras. La respuesta de anticuerpos es principalmente mayor para la hemaglutinina filamentosa.
Los reservorios de Bp son los adolescentes y adultos jóvenes que presentan infecciones leves y contagian a los bebés o niños pequeños no inmunizados o parcialmente inmunizados. Por esta razón algunos países ya aconsejan revacunar a adolescentes o adultos con vacunas acelulares, que provocan menos efectos adversos.
Nota: Tos convulsa en un bebé-Video
Situación en América
Es una enfermedad endemoepidémica, de notificación obligatoria, que ha provocado en el pasado importantes brotes con casos mortales, especialmente en lactantes. Entre 1972 y 1984, años con muy baja cobertura de vacunación, se produjeron brotes cada 4 años.
La incorporación del Programa Ampliado de Inmunizaciones (PAI) cambió dramáticamente esa realidad y las coberturas de vacunación fueron aumentando paulatinamente, lo que determinó una disminución de la enfermedad y de los brotes epidémicos.
Las causales de esta situación de reemergencia son las siguientes:
- Baja cobertura en 3as dosis y refuerzo de vacuna cuádruple.
- Aumento cíclico de casos.
- Deficiente notificación.
- Insuficiente seguimiento y control de contactos.
- La inmunidad natural o adquirida se perdería entre los 5 a 8 años posteriores. El último refuerzo es a los 6 años, lo que explicaría la reemergencia.
- Cambios en la presentación de la enfermedad (edad, formas, atipias, diagnóstico fallido).
- Nuevas cepas de Bordetella y falta de protección cruzada entre las variantes.
- Entre un 70% y un 90% de eficacia vacunal después de la 3a dosis.
Situación en la Argentina
Desde 1985 se incorporó la triple bacteriana (DPT) al ingreso escolar, ya que el brote del año anterior se había dado por acumulación de susceptibles en ese grupo (tasa de incidencia del 52.4/100.000). Esta decisión cambió el ciclo en forma contundente. En 1992, la tasa de incidencia fue del 7.2/100.000.
La tasa de notificación descendió hasta el año 2002 y a partir de allí comenzó a ascender nuevamente con brotes en pre-escolares, adolescentes y adultos jóvenes, presentes en el 50% de las provincias. La tasa más baja se había registrado en 2002 (0,03 por 10.000 habitantes) para ese período, y la más alta en 2007 (6,5/100.000). La región Sur superó los valores nacionales con una tasa de 2,48 por 10.000 habitantes (la Provincia de Neuquén fue quien presentó la mayor cantidad de casos).
A partir del año 2003 se ha registrado un aumento sostenido de la notificación de casos, con brotes confirmados en 13 provincias. La mayor tasa de notificación sigue siendo en menores de 1 año, pero el incremento se detecta en los preescolares (2 a 4 años) y adolescentes y adultos jóvenes (15 a 49 años). En función de tal situación y con el objetivo de prevenir y limitar la propagación de la enfermedad, además de disminuir la incidencia y la mortalidad, se recomienda a los equipos de salud tener en cuenta la sospecha clínica ante la detección de signos y síntomas compatibles con la enfermedad y fortalecer la notificación oportuna y completa de los casos; garantizar la investigación epidemiológica y las acciones de control ante todo caso sospechoso en forma inmediata y optimizar las coberturas de vacunación.
Nota: Guía Práctica de Vacunación - Dr. Carlos Köhler - 5 Ediciones
Contenido actualizado el May 8, 2024, 1:38 pm