RUBEOLA
La también llamada 3a. enfermedad, era conocida antiguamente como Sarampión alemán (German measles, Rugeole allemande) y considerada como una variante del Sarampión o la Escarlatina. También se la conoció como Sarampión rojo y Sarampión de los 3 días.
En 1914 se teorizó sobre su origen viral y recién en 1938 lo confirmaron Hiro y Tosaka. En 1940, durante una epidemia en Australia, un oftalmólogo reportó 78 casos de cataratas congénitas en bebés nacidos de madres infectadas en el primer trimestre del embarazo: fue el primer dato reconocido del Sindrome de Rubeola Congénita (SRC).
Agente Etiólogico
Es un rubivirus (ARN) de la familia Togaviridae, aislado en 1962 por Parkman y Weller.
Epidemiología
Es una enfermedad endémica, salvo en algunos archipiélagos, de comunidades cerradas, en dónde se presentan brotes epidémicos cada 10 a 15 años. El reservorio es el ser humano. En la era pre-vacuna, los brotes se repetían cada 6-9 años y más de 20.000 niños nacían anualmente con SRC en la Región de las Américas. La inmunidad del RN durante los primeros 6 a 9 meses, está generada a través de la placenta, por las madres que sufrieron la enfermedad. Luego se pierde y se adquiere en forma activa por infección o vacuna.
En los no vacunados es una enfermedad de la infancia, pero los adolescentes y adultos la sufren en mayor medida que el sarampión o la varicela. Por ello, en los países dónde la cobertura de vacunación es buena, la enfermedad se ha desplazado a edades mayores.
Entre 1963 y 1965 una epidemia de rubéola se extendió por todo el mundo. Sólo en los Estados Unidos se produjeron:
- 12.500.000 casos
- 2.000 encefalitis
- 11.250 abortos (entre quirúrgicos y espontáneos)
- 2.100 muertes neonatales
- 20.000 Sindromes de Rubeola Congénita
-
Estos datos revelan la importancia de tener controlada esta enfermedad.
Clínica
Se clasifica de dos maneras:
Post-natal:
Es una enfermedad infectocontagiosa, común en la infancia y juventud. Da síntomas generales leves: exantema máculopapular difuso, estado febril y adenopatías suboccipitales, postauriculares y cervicales posteriores (que son características de esta patología, antecediéndola entre 5 a 10 días). El 25 a 50% cursa en forma subclínica. En niños mayores y adultos (mujeres fundamentalmente), puede dar poliartralgias. Aunque en general no deja secuelas, puede complicarse con encefalitis o trombocitopenia.
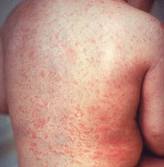
Esta forma se transmite por contacto directo o por gotitas de Pflügge. Predomina a fines del invierno y comienzos de primavera. En comunidades pequeñas o cerradas, durante un brote suelen padecerla todos los susceptibles. El período de incubación varía entre 14 y 21 días. El contagio se produciría desde pocos días antes del exantema y hasta 7 días después del inicio del mismo (aunque estudios hechos en voluntarios, mostraron presencia del virus rubeola en secreciones nasofaríngeas desde 7 días antes y hasta 14 días después).
Congénita:
Más del 25% de los fetos cuya madre padeció rubeola durante el primer trimestre del embarazo, son afectados. Puede producir muerte uterina o aborto espontáneo.
Las patologías asociadas con esta enfermedad son: oftalmológicas (microoftalmía, cataratas, corio-retinitis), cardiológicas (conducto arterioso persistente, estenosis periférica de la arteria pulmonar, etc.), auditivas (sordera neuro-sensorial) y neurológicas (microcefalia, meningoencefalitis, retraso mental).
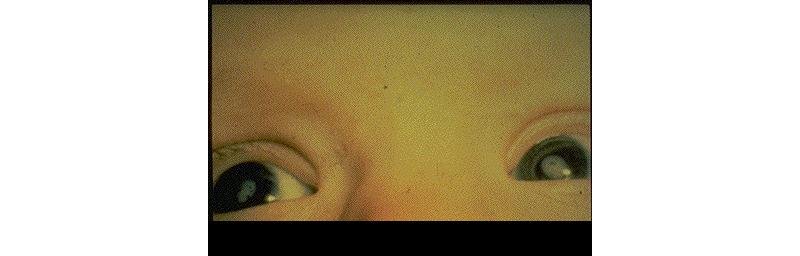
Además presentan retardo del crecimiento, hepatoesplenomegalia, ictericia y lesiones similares a las purpúricas. Muchas de las rubeolas maternas pueden cursar en forma asintomática y los casos leves del feto, se diagnostican varios meses o años después del nacimiento (sordera parcial o manifestaciones cardíacas leves). Después de la vigésima semana de gestación, la infección fetal es casi nula.
Los lactantes con SRC pueden eliminar el virus en sus secreciones y orina durante un año o más, afectando así a otras personas susceptibles. Esta susceptibilidad se ha mantenido antes y después de la vacuna, en un 10 a 20%.
Diagnóstico
Debe recordarse que ya no se acepta el diagnóstico de rubeola sin la confirmación de laboratorio (ésto es válido también en forma retrospectiva). Por otra parte, se estima que alrededor del 15 % de las mujeres en edad fértil no han padecido rubeola. Por lo tanto, deben evaluarse convenientemente a aquellas mujeres en período de fertilidad que refirieran haber padecido esta patología.
Estrategia
Los países que hayan incorporado en su calendario oficial de vacunación a la vacuna Triple viral (contra el sarampión, rubeola y paperas), deben seguir las mismas estrategias de cobertura y vigilancia epidemiológica que las usadas contra el sarampión (ver). Cabe aclarar que fue declarada la eliminación del SRC de las Américas en 2015.
-
La Argentina tiene su estrategia de Control y Erradicación del Sindrome de Rubeola Congénita, al incorporar a la vacunación ya instalada de los niños de 1 y 6 años, a aquellos de 11 años que no registren al menos dos dosis y a las mujeres en el post-parto o post-aborto inmediato (a partir de Abril de 2003). En nuestro país los últimos casos endémicos fueron en 2009 y hasta 2018 se registraron 4 casos. Es probable que haya un déficit de denuncia post-pandemia COVID-19.
-
Se insiste en intensificar la vigilancia desde los hospitales de referencia, centros de salud y médicos relacionados con esta patología: pediatras, cardiólogos, otorrinolaringólogos y oftalmólogos.








